This information will help you get ready for external beam radiation therapy at MSK. It explains what to expect. It also explains how to care for yourself before, during, and after your radiation therapy.
This resource has a lot of information. Different sections may be helpful at different times. We suggest reading through this resource once before you start radiation therapy so you know what to expect. Then, refer back to it during your radiation therapy.
The information in this resource is general. Your radiation therapy will be designed specially for you. Some parts of your treatment may be different than what’s described here. Your radiation therapy team will talk with you about what to expect.
About radiation therapy
Radiation therapy uses high-energy radiation to treat cancer. It works by damaging the cancer cells, making it hard for them to multiply. Your body can then naturally get rid of the damaged cancer cells. Radiation therapy also affects normal cells, but they can fix themselves in a way cancer cells can’t.
Radiation therapy takes time to work. It takes days or weeks of treatment before cancer cells start to die. They keep dying for weeks or months after radiation therapy ends.
You might have radiation therapy on its own. Or, you might have it before, during, or after surgery or chemotherapy. Your radiation therapy care team will talk with you about what to expect.
About external beam radiation therapy
You’ll have a type of radiation therapy called external beam radiation therapy. During your treatments, a machine will aim beams of radiation directly at the tumor. The beams will pass through your body and destroy cancer cells in their path. You will not see or feel the radiation.
Your role on your radiation therapy team
Your radiation therapy care team will work together to care for you. You’re a part of that team, and your role includes:
- Getting to your appointments on time.
- Asking questions and talking about your concerns.
- Telling us when you have side effects.
- Telling us if you’re in pain.
-
Caring for yourself at home by:
- Quitting smoking if you smoke. MSK has specialists who can help. To learn more about our Tobacco Treatment Program, call 212-610-0507. You can also ask your nurse about the program.
- Caring for your skin based on our instructions.
- Drinking liquids based on our instructions.
- Eating or avoiding the foods and drinks we suggest.
- Staying around the same weight.
Before your radiation therapy
This section explains what you and your radiation therapy care team will do before you start your radiation treatments.
Simulation
Before you start your radiation treatments, you will have a treatment planning procedure called a simulation. You will not get any radiation during your simulation.
During your simulation, your radiation therapists will take imaging scans. They may mark your skin with tiny tattoo dots. They may also make a mold of the treatment area (the part of your body being treated). These things help your care team:
- Map your treatment area.
- Make sure you get the right dose (amount) of radiation.
- Limit the dose of radiation that gets to tissues near the tumor.
Getting ready
You may need to take special steps to get ready for your simulation. This depends on the area of your body being treated. A member of your care team will tell you if you need to take any special steps. Follow their instructions.
If you do not need to take any special steps, you can eat and drink as usual before your simulation.
Pain medicine
During your simulation, you will lie in the same position for 1 hour or longer. The exact length of time depends on your radiation treatment plan.
Tell a member of your care team if you think you will be uncomfortable lying still. You can also take your usual pain medicine 1 hour before your appointment.
What to wear
Wear comfortable clothes that are easy to take off. You may need to change into a hospital gown for your simulation.
Do not wear jewelry, powder, lotion, or cream unless a member of your care team says it’s OK.
Take devices off your skin
You may wear certain devices on your skin. Before your simulation or treatment, some device makers recommend you take off your:
- Continuous glucose monitor (CGM)
- Insulin pump
If you use one of these, ask your radiation oncologist if you need to take it off. If you do, make sure to bring an extra device to put on after your simulation or treatment.
You may not be sure how to manage your glucose while your device is off. If so, before your appointment, talk with the healthcare provider who manages your diabetes care.
What to expect when you arrive
A member of your radiation therapy team will check you in when you arrive. They’ll give you an identification (ID) wristband with your name and date of birth. During your appointment, many staff members will check your ID wristband and ask you to say and spell your name and date of birth. This is for your safety. People with the same or a similar name may be getting care on the same day.
Your radiation therapists will review what to expect during the simulation. If you haven’t already signed a consent form, they will go over the form with you. They will answer any questions you have and ask for your signature.
During your simulation
You may need to change into a hospital gown for your simulation. If you do, a member of your care team will bring you to the changing room. Keep your shoes on. If you need help changing, tell a member of your care team.
If you wear a head covering, you may need to take it off. Wigs, turbans, and caps are examples of head coverings.
Once you’re ready, your therapists will bring you to the simulation room. They will help you lie on the simulation table. The table will have a sheet on it, but it’s hard and has no cushion. Tell your radiation therapists if you have not taken pain medication and think you might need it. Tell them before your simulation begins starts, if you can.
Throughout your simulation, you will feel the table move into different positions. Your radiation therapists will turn the lights in the room on and off. You will see red or green laser lights on each wall. Your radiation therapists use these as a guide when they position you on the table. Do not look straight into the lasers. They can harm your eyes.
Your radiation therapists will walk in and out of the room during your simulation. Someone will always be able to see and hear you. You will hear your radiation therapists talking to each other as they work. They will also tell you what they are doing.
The simulation room often feels cool. If you feel uncomfortable, tell your radiation therapists. They will do everything they can to make sure you’re comfortable and have privacy.
Positioning
Your exact position depends on the area of your body being treated. You might lie on your belly or back. Your arms might be raised above your head or at your sides.
Do not move once your simulation starts. It’s important to stay in the same position. If you’re uncomfortable or need help, tell your radiation therapists.
Your radiation therapists may make a mold of the part of your body being treated. If they do, you will use the mold during your simulation and all your radiation treatments. It will help make sure you’re in the exact same position for all your treatments.
Making the mold takes about 15 minutes. Your radiation therapists will guide you through the steps to make it.
Imaging scans
While you’re lying in your position, your radiation therapists will take imaging scans of your treatment area. They may use an X-ray machine called a simulator or a computed tomography (CT) scan machine (see Figure 1).
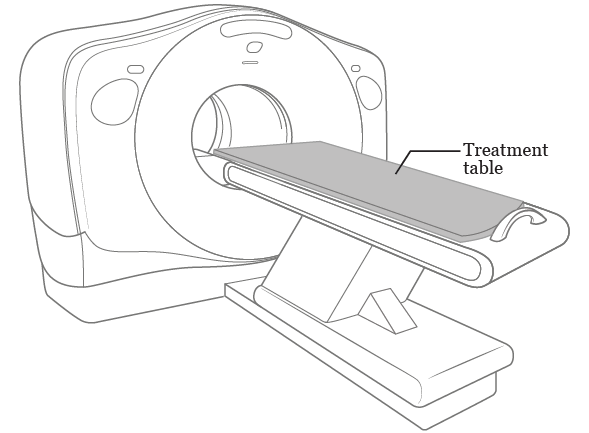
Your care team will only use these scans to map your treatment area. They will not use them for diagnosis or to find tumors. If you need other imaging scans, your radiation nurse will tell you what to expect.
The imaging scans will take about 45 minutes. You will hear the machine turn on and off during the scans. Even if the noise seems loud, your radiation therapists will be able to hear you. You can talk to them if you need to.
Skin markings (tattoos)
Your radiation therapists will use a felt-tipped marker to draw on your skin in the treatment area. You may also need skin markings called tattoos. If you do, your radiation therapists will use a sterile (clean) needle and a drop of ink to make them. Each tattoo will feel like a pinprick. They will not be bigger than the head of a pin.
After they make the tattoos, your radiation therapists will take photos of you in your position. They will use the photos and tattoos to make sure you’re in the right position for your radiation treatments.
You can wash off the felt markings after your simulation. The tattoos are permanent. They will not wash off. If you’re concerned about having tattoos as part of your radiation therapy, talk with your radiation oncologist.
Scheduling your radiation treatments
You will schedule your radiation treatments before you leave your simulation appointment. We offer radiation treatments Monday through Friday. Some people get their radiation therapy in just 1 day. Others get it treatments spread over a few weeks.
You must come to all your radiation treatment appointments. Your radiation therapy may not work as well if you skip or miss treatments. If you cannot come to one of your radiation treatments for any reason, call your radiation oncologist’s office. If you need to change your schedule for any reason, talk with your radiation therapists.
Treatment planning
Between your simulation and first radiation treatment, your radiation oncologist will plan your radiation treatments. They will use the imaging scans from your simulation to plan the angles and shapes of the radiation beams. They will work with other members of your care team to carefully plan and check the details. This takes between 5 days and 2 weeks.
Set-up procedure
You will have a set-up procedure before your first radiation treatment. It may be on the same day as your first radiation treatment or 1 to 2 days before. Exactly when it’s scheduled depends on your treatment plan.
The set-up procedure should take about 1 hour. If pain medicine was helpful during your simulation, you may want to take it before your set-up procedure too.
When you arrive for your set-up procedure, a staff member will bring you to the changing room. They will ask you to change into a hospital gown. Keep your shoes on. If you wear a head covering, you may need to take it off.
After you change, your radiation therapists will bring you to the radiation treatment room. They will help you onto the treatment table. You will be in the same position you were in for your simulation.
Your radiation therapists will take special X-rays to make sure your position and the treatment area are right. These X-rays are called beam films. The radiation therapists will take beam films throughout your treatments. They are not used to see how the tumor responds to the treatment.
During your radiation therapy
Vitamins and dietary supplements during radiation therapy
It’s OK to take a multivitamin during your radiation therapy. Do not take more than the recommended daily allowance (RDA) of any vitamin or mineral.
Do not take any other dietary supplements without talking with a member of your care team. Vitamins, minerals, and herbal or botanical (plant-based) supplements are examples of dietary supplements.
Radiation treatment appointments
You will stay in one position for about 15 to 45 minutes during each of your radiation treatments. The exact length of time depends on your treatment plan. Tell a member of your care team if you think you will be uncomfortable lying still. You can also take your usual pain medicine 1 hour before your appointments.
When you get to your radiation treatment appointments, check in at the reception desk. After you check in, have a seat in the waiting room. When your radiation therapists are ready for you, they will ask you to change into a hospital gown. Keep your shoes on. If you wear a head covering, you may need to take it off.
During your radiation treatments
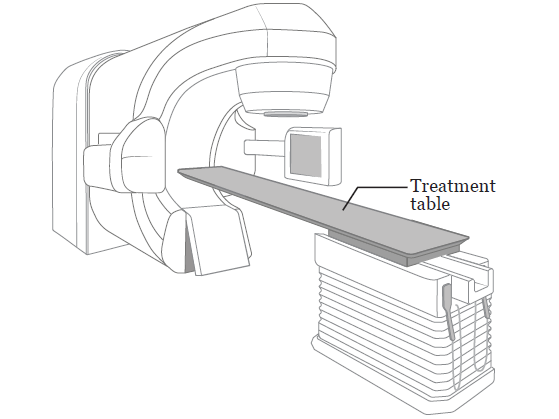
After you change, your radiation therapists will bring you to the treatment room. They will help you onto the table (see Figure 2). You will be in the same position you were in for your simulation and set-up procedure.
Your radiation therapists will do all they can to make sure you’re comfortable. Then, they will leave the room, close the door, and start your treatment.
Do not move during your treatment. Depending on the treatment area, you may be able to breathe normally. Or, you may need to hold your breath at certain times. Your radiation therapists will guide you.
You will not see or feel the radiation. You may hear the machine as it moves around you and turns on and off. Tell your radiation therapists if you’re uncomfortable or need help. They will be able to see you on a screen. They can talk with you through an intercom during your whole treatment.
You will be in the treatment room for 15 to 45 minutes, based on your treatment plan. Your radiation therapists will spend most of this time making sure you’re in the right position. The treatment itself only takes a few minutes.
Your radiation treatments will not make you or your clothes radioactive. You will not pass radiation to anyone else. It’s safe for you to be around other people after your treatments.
Status check visits
Your radiation oncologist and nurse will see you once each week of treatment. They will talk with you about your concerns, ask about side effects you’re having, and answer your questions. This is called a status check visit. Plan to be at your appointment for about 1 extra hour on these days.
Your status check visit will be before or after your treatments.
You can talk with your radiation oncologist or nurse between your status check visits if you need to. Ask a member of your care team to contact them when you come for treatment.
Side effects of radiation therapy
Some people have side effects from radiation therapy. This section has information about the most common side effects.
You may have all, some, or none of these side effects. The ones you have and how strong they are depends on many things, such as:
- The area of your body being treated.
- The dose of radiation you’re getting.
- The number of radiation treatments you’re getting.
- Your overall health.
The side effects may be worse if you’re also getting chemotherapy.
You and your radiation therapy care team will work together to prevent and manage side effects.
Skin and hair reactions
Your skin and hair in the treatment area may change during your radiation therapy. This is normal.
- Your skin may become pink or tanned after 2 to 3 weeks. It may become bright red or very dark later on, based on your skin tone.
- Your skin may feel dry and itchy and look flaky. Sensitive areas may blister, open, and peel. Tell a member of your care team if this happens.
- You may get a rash, especially in areas where your skin has been in the sun. Tell a member of your care team if you get a rash. They can be a sign of an infection.
- You may lose some or all of your hair in the treatment area. Hair most often grows back 3 to 6 months after you finish radiation therapy.
Your radiation nurse may put special dressings or creams on your skin. They will also teach you how to care for your skin on your own. If your skin reactions are very bad, your radiation oncologist may stop your treatments until your skin heals.
Skin reactions sometimes get worse during the week after your last treatment. Call your radiation oncologist or nurse if this happens. Your skin will heal over time once you finish radiation therapy, but it often takes 3 to 4 weeks.
These guidelines can help you care for your skin during your radiation therapy. Follow them until your skin gets better. These guidelines are only for your skin in the radiation treatment area. You can care for the rest of your skin as usual.
Keep your skin clean
-
Bathe or shower every day.
- Use warm water and a mild unscented soap, such as Neutrogena®, Dove®, baby soap, Basis®, or Cetaphil®.
- Be gentle with your skin when you wash it. Do not use a washcloth, loofah, or brush.
- Rinse your skin well.
- Pat your skin dry with a soft, clean towel.
- Your radiation therapists may outline your treatment area with a purple felt-tipped marker. You can remove these markings with mineral oil when your radiation therapists say it’s OK.
- Do not use alcohol or alcohol pads on your skin.
Keep your skin moisturized
- Moisturize your skin 2 times every day.
-
Use a moisturizer without fragrances or lanolin. Lanolin is an oil made by animals that have wool, such as sheep. It can make your skin more sensitive.
- There are many over-the-counter (not prescription) moisturizers that are good to use. Your radiation nurse may suggest one. Ask them if you’re not sure which one to use.
- Only use 1 moisturizer at a time unless your radiation nurse tells you to use more.
Avoid irritating your skin
- Wear loose-fitting cotton clothing. Do not wear tight clothing that will rub against your skin.
- Only use the moisturizers, creams, or lotions your radiation oncologist or nurse suggests.
- Do not use makeup, perfume, cologne, powder, or aftershave.
- Do not use deodorant if your skin is broken, cracked, or irritated. You can use deodorant on intact (not broken) skin. Stop using it if your skin becomes irritated.
- Do not scratch your skin if it’s itchy. Put on moisturizer. Ask your radiation nurse about ways to ease the itching.
- Avoid shaving your skin. If you must shave, use an electric razor. Stop if your skin becomes irritated.
- Do not put anything sticky (such as Band-Aids® or medical tape) on your skin.
- Do not expose your skin to very hot or cold temperatures. For example, do not use hot tubs, hot or cold water bottles, heating pads, or ice packs.
- Only swim in a pool if you do not have any skin reactions. Rinse off right after you get out.
- Avoid tanning or burning your skin. Use a sunblock with an SPF of 30 or higher if you’re going to be in the sun. Wear loose-fitting clothing over as much of your skin as you can.
Fatigue
Fatigue is feeling very tired or weak. When you feel fatigued, you may not want to do things. You may have trouble focusing, feel slowed down, or have less energy than usual. Fatigue can range from mild (not bad) to severe (very bad). It may be worse at certain times of day.
You may start to feel fatigued after 2 to 3 weeks of treatments. You may still feel fatigued for a few weeks to several months after finishing radiation therapy. Fatigue usually gets better over time.
There are lots of reasons you may feel fatigued during your radiation therapy. They include:
- The radiation’s effects on your body.
- Traveling to and from your treatment appointments.
- Not getting enough restful sleep at night.
- Not getting enough protein and calories.
- Having pain or other symptoms.
- Feeling anxious (nervous) or depressed (unhappy).
- Side effects of some medicines.
Ways to manage fatigue
- If you’re working and are feeling well, it’s OK to keep working. But working less may help you have more energy.
- Plan your daily activities. Pick the things you need or really want to do. Do them when you have the most energy. For example, you may choose to go to work but not do housework. You may choose to watch your child’s after-school event but not go out to dinner.
- Plan time to rest or take short (10- to 15-minute) naps during the day, especially when you feel more tired.
-
Try to sleep at least 8 hours every night. This may be more sleep than you needed before you started radiation therapy. You may find it helpful to:
- Go to sleep earlier and get up later.
- Be active during the day. For example, if you’re able to exercise, you could go for a walk or do yoga.
- Relax before going to bed. For example, read a book, work on a puzzle, listen to music, or do another calming hobby.
- Ask family and friends to help with chores and errands. Check with your health insurance company to see if they cover home care services.
- You might have more energy when you exercise. Ask your radiation oncologist if you can do light exercise, such as walking, biking, stretching, or yoga. Read Managing Cancer-Related Fatigue with Exercise to learn more.
- Eat foods that are high in protein and calories. Read Eating Well During Your Cancer Treatment to learn more.
Some things can make your fatigue worse. Examples are:
- Pain
- Nausea (feeling like you’re going to throw up)
- Diarrhea (loose or watery poop)
- Trouble sleeping
- Feeling depressed or anxious
Ask your radiation oncologist or nurse for help if you have these or any other symptoms or side effects.
Other side effects
You may have other side effects from radiation therapy. Your radiation oncologist or nurse will talk with you about these.
Sexual and reproductive health
You can be sexually active during your radiation therapy unless your radiation oncologist tells you not to be. You will not be radioactive or pass radiation to anyone else.
If you or the person you’re sexually active with can get pregnant, it’s important to use birth control during your radiation therapy. Birth control is also called contraception.
You may have concerns about how cancer and your treatment can affect your sex life. You are not radioactive. You can’t pass radiation to anyone else. It’s safe to be in close contact with others.
You can be sexually active during your radiation therapy, unless your radiation oncologist gives you other instructions. If you or your partner are able to have children, you must use birth control (contraception) to prevent pregnancy during your radiation therapy.
Talking with your radiation oncologist or nurse about your sexual health can be hard, but it’s an important conversation to have. They may not bring it up unless you share your questions and concerns. You may feel uncomfortable, but most people in cancer treatment have similar questions. We work hard to make sure everyone in our care feels welcome.
Sexual health programs
MSK offers sexual health programs. These programs can help you manage the ways your cancer or cancer treatment affects your sexual health or fertility. Our specialists can help you address sexual health or fertility issues before, during, or after your radiation therapy.
- To learn about our Female Sexual Medicine & Women’s Health Program or to make an appointment, call 646-888-5076.
- To learn about our Male Sexual & Reproductive Medicine Program or to make an appointment, call 646-888-6024.
- To learn about our Cancer and Fertility Program, talk with your healthcare provider.
Other sexual health resources
Read Sex and Your Cancer Treatment to learn more about sexual health during cancer treatment.
The American Cancer Society also has resources about sexual health issues during cancer treatment. They’re called Sex and the Adult Male with Cancer and Sex and the Adult Female with Cancer. You can search for them at www.cancer.org or call 800-227-2345 for a copy.
Emotional health
|
|
|
You might also worry about telling your employer you have cancer or about paying your medical bills. You may worry about how your family relationships may change, or that the cancer will come back. You may worry about how cancer treatment will affect your body, or if you will still be sexually attractive.
It’s normal and OK to worry about all these things. All these kinds of feelings are normal when you or someone you love has a serious illness. We’re here to support you.
Ways to cope with your feelings
Talk with others. When people try to protect each other by hiding their feelings, they can feel very alone. Talking can help the people around you know what you’re thinking. It might help to talk about your feelings with someone you trust. For example, you can talk with your spouse or partner, close friend, or family member. You can also talk with a chaplain (spiritual advisor), nurse, social worker, or psychologist.
Join a support group. Meeting other people with cancer will give you a chance to talk about your feelings and learn from others. You can learn how other people cope with their cancer and treatment and be reminded you’re not alone.
We know that all cancer diagnoses and people with cancer are not the same. We offer support groups for people who share similar diagnoses or identities. For example, you can join a support group for people with breast cancer or for LGBTQ+ people with cancer. Visit www.msk.org/vp to learn about MSK’s support groups. You can also talk with your radiation oncologist, nurse, or social worker.
Try relaxation and meditation. These kinds of activities can help you feel relaxed and calm. You might try thinking of yourself in a favorite place. While you do, breathe slowly. Pay attention to each breath or listen to soothing music or sounds. For some people, praying is another way of meditation. Visit www.msk.org/meditations to find guided meditations lead by our Integrative Medicine and Wellness providers.
Exercise. Many people find that light movement, such as walking, biking, yoga, or water aerobics, helps them feel better. Talk with your healthcare provider about types of exercise you can do.
We all have our own way of dealing with tough situations. Often, we do what worked for us in the past. But sometimes that’s not enough. We encourage you to talk with your doctor, nurse, or social worker about your concerns.
After your radiation therapy
Follow-up appointments
It’s important to come to all your follow-up appointments with your radiation oncologist. During these appointments, they will check how you’re recovering after your radiation therapy.
Write down your questions and concerns before your follow-up appointments. Bring this and a list of all your medicines with you. You can also call your radiation oncologist or nurse any time after you finish radiation therapy or between follow-up appointments.
Vitamins and dietary supplements during radiation therapy
It’s OK to take a multivitamin during your radiation therapy. Do not take more than the recommended daily allowance (RDA) of any vitamin or mineral.
Do not take any other dietary supplements without talking with a member of your care team. Vitamins, minerals, and herbal or botanical (plant-based) supplements are examples of dietary supplements.
Support services
MSK support services
Counseling Center
www.msk.org/counseling
646-888-0200
Many people find that counseling helps them. Our counseling center offers counseling for individuals, couples, families, and groups. We can also prescribe medicines to help if you feel anxious or depressed. Ask your healthcare provider for a referral or call the number above to make an appointment.
Integrative Medicine and Wellness Service
www.msk.org/integrativemedicine
Our Integrative Medicine and Wellness Service offers many services to complement (go along with) traditional medical care, including music therapy, mind/body therapies, dance and movement therapy, yoga, and touch therapy. Call 646-449-1010 to schedule an appointment for these services.
You can also schedule a consultation with a healthcare provider in the Integrative Medicine and Wellness Service. They will work with you to come up with a plan for creating a healthy lifestyle and managing side effects. Call 646-608-8550 to make an appointment.
Nutrition Services
www.msk.org/nutrition
212-639-7312
Our Nutrition Service offers nutritional counseling with one of our clinical dietitian nutritionists. Your clinical dietitian nutritionist will talk with you about your eating habits. They can also give advice on what to eat during and after treatment. Ask a member of your care team for a referral or call the number above to make an appointment.
Rehabilitation Services
www.msk.org/rehabilitation
Cancers and cancer treatments can make your body feel weak, stiff, or tight. Some can cause lymphedema (swelling). Our physiatrists (rehabilitation medicine doctors), occupational therapists (OTs), and physical therapists (PTs) can help you get back to your usual activities.
- Rehabilitation medicine doctors diagnose and treat problems that affect how you move and do activities. They can design and help coordinate your rehabilitation therapy program, either at MSK or somewhere closer to home. call Rehabilitation Medicine (Physiatry) at 646-888-1929 to learn more.
- An OT can help if you’re having trouble doing usual daily activities. For example, they can recommend tools to help make daily tasks easier. A PT can teach you exercises to help build strength and flexibility. Call Rehabilitation Therapy at 646-888-1900 to learn more.
Resources for Life After Cancer (RLAC) Program
646-888-8106
At MSK, care does not end after your treatment. The RLAC Program is for patients and their families who have finished treatment.
This program has many services. We offer seminars, workshops, support groups, and counseling on life after treatment. We can also help with insurance and employment issues.
Sexual Health Programs
Cancer and cancer treatments can affect your sexual health, fertility, or both. MSK’s sexual health programs can help you before, during, or after your treatment.
- Our Female Sexual Medicine & Women’s Health Program can help with sexual health problems such as premature menopause or fertility issues. Ask a member of your MSK care team for a referral or call 646-888-5076 to learn more.
- Our Male Sexual & Reproductive Medicine Program can help with sexual health problems such as erectile dysfunction (ED). Ask a member of your care team for a referral or call 646-888-6024 to learn more.
Tobacco Treatment Program
www.msk.org/tobacco
212-610-0507
MSK has specialists who can help you quit smoking. Visit our website or call the number above to learn more. You can also ask your nurse about the program.
Virtual Programs
www.msk.org/vp
Our Virtual Programs offer online education and support for patients and caregivers. These are live sessions where you can talk or just listen. You can learn about your diagnosis, what to expect during treatment, and how to prepare for your cancer care.
Sessions are private, free, and led by experts. Visit our website for more information about Virtual Programs or to register.
Radiation therapy support services
American Society for Therapeutic Radiology and Oncology
www.rtanswers.org
800-962-7876
This website has detailed information about treating cancer with radiation. It also has contact information for radiation oncologists in your area.
External support services
There are many other support services to help you before, during, and after your cancer treatment. Some offer support groups and information, while others can help with transportation, lodging (a place to stay), and treatment costs.
For a list of these support services, read External Support Services. You can also talk with an MSK social worker by calling 212-639-7020.
Questions to ask your radiation oncologist
Before your appointment, it’s helpful to write down questions you want to ask. Examples are listed below. Write down the answers during your appointment so you can review them later.
What kind of radiation therapy will I get?
How many radiation treatments will I get?
What side effects should I expect during my radiation therapy?
Will these side effects go away after I finish my radiation therapy?
What kind of late side effects should I expect after my radiation therapy?