Ces informations décrivent les cardiomyopathies provoquées par la chimiothérapie, et notamment leurs symptômes, leur diagnostic et leurs traitements.
À propos des cardiomyopathies
La cardiomyopathie est une maladie qui affaiblit le muscle cardiaque et l’empêche de pomper le sang vers le reste du corps comme il le devrait.
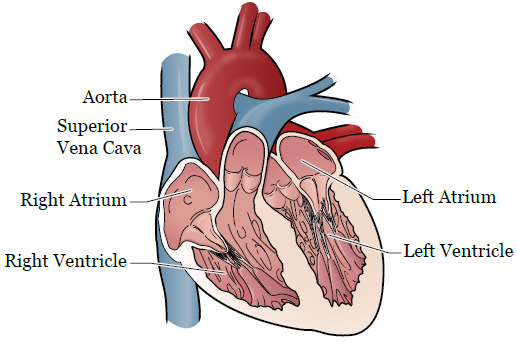
Il existe de nombreux types de cardiomyopathies. L’un des types de cardiomyopathie susceptibles de survenir à la suite d’une chimiothérapie est la cardiomyopathie dilatée. La cardiomyopathie dilatée survient lorsque le ventricule gauche (cavité) du cœur s’élargit et ne peut plus pomper le sang aussi efficacement que nécessaire (Figure 1). Une insuffisance cardiaque ou une arythmie peut alors survenir. On parle d’arythmie lorsque le cœur bat de manière irrégulière. Il peut battre trop vite ou trop lentement.
Causes de la cardiomyopathie chez les patients atteints de cancer
Chez les patients atteints de cancer, certains traitements contre la maladie peuvent causer une cardiomyopathie, en particulier si vous avez des antécédents cardiaques.
- Pathologies ou problèmes cardiaques antérieurs qui peuvent avoir endommagé votre cœur, comme les maladies coronariennes et l’hypertension artérielle.
- Les anthracyclines, qui sont un type de médicaments de chimiothérapie. Cela comprend la doxorubicine (Adriamycin® et Rubex®), la daunorubicine (Cerubidine®), l’épirubicine (Ellence®) et l’idarubicine (Idamycin®). Les risques de développer une cardiomyopathie sont plus élevés lorsque ces médicaments sont pris à fortes doses.
- Le trastuzumab (Herceptin®). Ce type de médicament de chimiothérapie est utilisé pour traiter le cancer du sein et peut causer une cardiomyopathie. Dans la plupart des cas, la cardiomyopathie disparaît partiellement ou totalement lorsque vous cessez de le prendre.
- La radiothérapie thoracique peut également vous exposer à un risque plus élevé de cardiomyopathie.
Si vous craignez d’avoir une cardiomyopathie après votre traitement contre le cancer, parlez-en à votre médecin.
Symptômes de la cardiomyopathie
Les signes courants de cardiomyopathie sont par exemple les suivants :
- difficulté à respirer lors d’une activité physique ou au repos. Certaines personnes peuvent aussi avoir besoin de dormir en position assise ou avec de nombreux oreillers sous la tête pour pouvoir respirer ;
- Fatigue (sensation de faiblesse ou de fatigue plus forte que d’habitude)
- gonflement des jambes, des chevilles ou des pieds ;
- toux, qui peut s’aggraver la nuit lorsque le patient est couché ;
- prise de poids soudaine ;
- ballonnements dans l’abdomen (ventre) ;
- sensation de vertige, de faiblesse ou d’étourdissement ;
- palpitations cardiaques, qui peuvent ressembler à une sensation de battement fort dans la poitrine.
Prévenir la cardiomyopathie
S’il n’est pas possible de prévenir complètement la cardiomyopathie, les suggestions suivantes peuvent toutefois vous aider à atténuer le risque de la contracter :
- Si vous souffrez d’hypertension, d’hypercholestérolémie ou de diabète, assurez-vous de bien vous soigner. Pour plus d’informations sur ces maladies, consultez la ressource About Hypertension (High Blood Pressure).
- Évitez de boire de l’alcool, de fumer ou de consommer des drogues récréatives.
Diagnostiquer la cardiomyopathie
De nombreux examens différents permettent de diagnostiquer une cardiomyopathie. Vous pourriez être amené(e) à subir un ou plusieurs des examens suivants. Votre médecin vous dira à quoi vous attendre.
Radiographie du thorax
Cet examen permet à votre médecin de voir si du liquide est présent dans vos poumons, si votre cœur est hypertrophié, ou les deux.
Échocardiogramme (écho)
Cet examen par imagerie utilise l’échographie (ondes sonores) pour prendre des photos de votre cœur. Il permet de voir comment bat votre cœur et comment il pompe le sang. Il peut révéler la présence d’une anomalie dans votre muscle cardiaque, vos valves cardiaques ou les deux.
Électrocardiogramme (ECG)
Un électrocardiogramme dévoile l’activité électrique de votre cœur. Il montre par exemple à quelle vitesse il bat et si vous souffrez d’arythmie. Lors de cet examen, votre médecin placera des capteurs (électrodes) sur votre poitrine, vos bras, vos jambes, ou les trois. Ces capteurs montreront comment fonctionne votre cœur.
Cathétérisme cardiaque (« cath » ou angiographie)
Lors de cette procédure, votre médecin insérera un fin cathéter (long tube flexible) dans un vaisseau sanguin au niveau de votre bras ou de votre jambe, puis le fera remonter jusqu’à votre cœur. Une fois l’extrémité du cathéter dans votre cœur, le praticien injectera un colorant spécial dans les artères. Il utilisera alors un appareil à rayons X spécial pour voir comment le colorant sort de votre cœur et vérifier son écoulement à travers vos artères coronaires (vaisseaux sanguins qui transportent le sang jusqu’à votre muscle cardiaque). Cet examen permettra à votre médecin de vérifier l’éventuelle présence d’obstructions dans votre cœur ou vos vaisseaux sanguins.
Imagerie par résonance magnétique (IRM) cardiaque
Cet examen utilise un champ magnétique et des ondes radio pour obtenir une image de votre cœur. Il révèle le fonctionnement de votre cœur à votre médecin. Cet examen peut également s’accompagner d’un écho-test.
Traiter la cardiomyopathie
La cardiomyopathie peut être traitée à l’aide de médicaments, par l’implantation de dispositifs ou par une transplantation cardiaque, voire parfois les trois. Votre cardiologue (spécialiste du cœur) vous aidera à choisir le traitement le mieux adapté à votre cas.
Médicaments
De nombreux types de médicaments peuvent traiter la cardiomyopathie. Vous trouverez ci-après quelques exemples de chaque type, mais il en existe d’autres. Votre médecin saura quel type de médicament convient le mieux à votre cas.
- Les inhibiteurs de l’ECA et les antagonistes des récepteurs de l’angiotensine II (ARA) sont des médicaments qui détendent les vaisseaux sanguins et réduisent la tension artérielle. Ils facilitent le travail de pompage de votre cœur. Le lisinopril (Prinivil®) et le losartan (Cozaar®) en sont des exemples.
- Les bêta-bloquants ralentissent votre rythme cardiaque et réduisent votre tension artérielle. Ils allègent les efforts que doit faire votre cœur. Le carvédilol (Coreg®) et le métoprolol (Lopressor®) en sont des exemples.
- Les médicaments antiarythmiques aident à contrôler les rythmes cardiaques anormaux (non normaux). L’amiodarone (Cordarone®) en est un exemple.
- Les diurétiques (pilules qui augmentent l’excrétion de l’urine) aident votre corps à se débarrasser du sel et du liquide en excès. Ils peuvent soulager le gonflement et vous aider à mieux respirer. Le furosémide (Lasix®) en est un exemple.
Dispositifs implantés
- Dispositif d’assistance ventriculaire gauche (LVAD). Ce dispositif aide votre cœur à pomper le sang vers le reste de votre corps. Il peut s’agir d’un traitement à court ou long terme pour les personnes en attente d’une greffe du cœur.
- Défibrillateur cardiaque implantable (DCI) Cet appareil surveille votre rythme cardiaque. Lorsqu’il détecte une arythmie dangereuse (rythme cardiaque anormal), il envoie une décharge électrique à votre cœur pour l’aider à reprendre un rythme normal.
Transplantation cardiaque
La transplantation cardiaque consiste à remplacer un cœur très malade par un cœur sain provenant d’un donneur. Cette chirurgie n’est effectuée que lorsque toutes les autres options de traitement ont échoué.
Changements de mode de vie pour mieux gérer la cardiomyopathie
Si vous souffrez de cardiomyopathie, il existe de nombreuses façons de prendre soin de vous. Vous trouverez ci-après de saines habitudes et des changements de mode de vie envisageables pour mieux gérer votre cardiomyopathie.
- Le MSK dispose de spécialistes à même de vous aider à arrêter de fumer. Pour plus d’informations sur notre Programme de traitement du tabagisme, composez le 212-610-0507. Vous pouvez également demander à un infirmier de vous parler de ce programme.
- Pesez-vous tous les jours. Si votre poids augmente de 1 Kg en un jour ou de 2 Kg en une semaine, contactez votre médecin. Cela peut révéler une accumulation de liquide et la nécessité d’augmenter votre dose de diurétique.
-
Adoptez une alimentation saine.
- Mangez moins de sel. La plupart des personnes atteintes de cardiomyopathie ne devraient pas ingérer plus de 2 grammes de sodium par jour, mais demandez à votre médecin quelle quantité de sel vous convient. Pour plus d’informations sur les régimes pauvres en sodium, consultez la ressource Régime à 2 gr de sel.
- Évitez les aliments transformés, par exemple les soupes en conserve, les plats surgelés et la charcuterie.
- Pratiquez autant que possible une activité physique. Discutez avec votre médecin de la quantité d’activité physique que vous devriez faire.
- Réduisez votre niveau de stress. La méditation ou certains exercices de respiration profonde sont un moyen d’y parvenir. Le Service de médecine intégrative et de bien-être du MSK propose des services aux patients et aux aidants : massages, acupuncture, cours de yoga, réflexologie, méditation et conseils nutritionnels. Pour plus d’informations, composez le 646-449-1010 ou consultez la page www.mskcc.org/cancer-care/integrative-medicine.
- Évitez de consommer des drogues récréatives et de l’alcool. Réduisez votre consommation d’alcool à un verre par jour maximum si vous êtes une femme et à deux verres par jour si vous êtes un homme.
- Dormez 7 à 8 heures par nuit.